体外受精・胚移植法の基本ステップ
- 体外受精についてのインフォームドコンセントとスケジュールの確認
- 排卵誘発剤による卵巣刺激の開始
- 採卵
- 受精
- 分割
- 胚移植
- 黄体補充
- 妊娠判定
1.体外受精についてのインフォームドコンセントとスケジュールの確認
体外受精を受けて頂く前には医師より体外受精・胚移植法の説明をさせて頂きますので、必ずご夫婦お二人でお越しください。
ゆっくり納得いただけるまでご説明させていただきますので、時間に余裕をもっていらしてください。
また、今周期の卵巣刺激法や来院日などのスケジュールを確認させて頂きます。
2.排卵誘発剤による卵巣刺激の開始
自然周期の場合、月経が始まった頃には複数の卵胞が存在しますが、卵胞の成長とともに減り最終的には1個の卵胞のみが発育し、排卵します。
体外受精の場合、妊娠の可能性を高くするために排卵誘発剤(HMG/FSH)を投与し一度に複数の卵子を育てます。
排卵誘発剤の注射を開始すると数日間の通院が必要となります。通院が難しい方には、自己注射をお勧めしています。
卵胞が一定の大きさに育つと脳よりLH(黄体化ホルモン)が分泌され排卵してしまいますが、GnRHアゴニストと呼ばれる点鼻薬を前周期の黄体中期(月経の21日目くらい)より使用することで排卵を抑えることができます。この方法をロング法といいます。
卵巣刺激の方法は、下記のようにいくつかあり、奥様の年齢や過去の治療法を考慮し、選択します。
卵巣刺激に対する反応は個人差がありますので、当クリニックでは、卵巣刺激開始前に月経中のホルモン採血やAMHの測定により卵巣予備能(卵巣年齢)を評価し、患者様に適した卵巣刺激法を選択しております。
- ※注射の使用量や使用期間はあくまで目安としています。
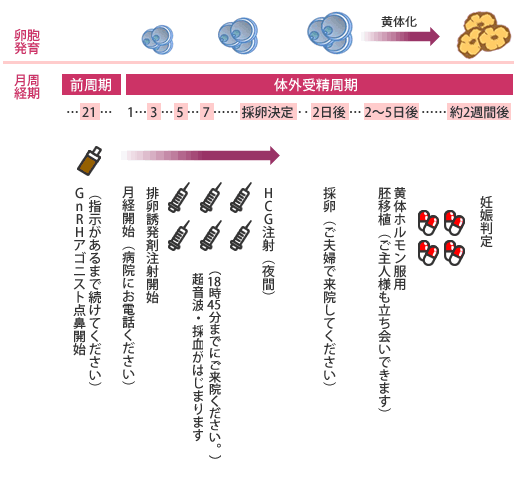
ロング法
体外受精前周期の黄体中期(月経の21日目くらい)よりGnRHアゴニストと呼ばれる点鼻薬(1日4回、方鼻のみ)を開始し、月経3日目より排卵誘発剤(HMG/FSH)の注射を7〜10日連日投与します。点鼻薬は、採卵日の2日前まで使用を続けます。
ロング法のスケジュール
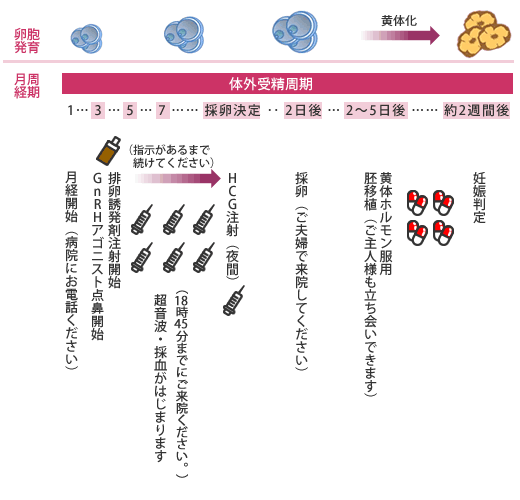
ショート法
月経初日より点鼻薬(1日3回、両鼻)を開始し、月経3日目より排卵誘発剤(HMG/FSH)の注射を7〜10日連日投与します。
点鼻薬は、採卵日の2日前まで使用を続けます。
ショート法のスケジュール
ウルトラショート法
月経3日目より点鼻薬(1日3回、両鼻)を開始し、月経3日目より排卵誘発剤(HMG/FSH)の注射を7〜10日連日投与します。点鼻薬は、採卵日の2日前まで使用を続けます。
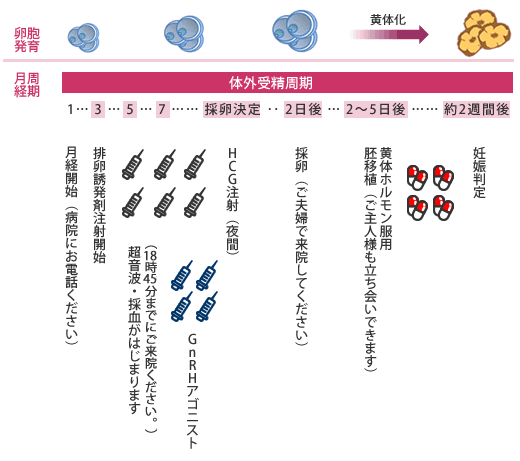
アンタゴニスト法
アンタゴニスト法では排卵を抑えるための点鼻薬は使用しません。月経3日目より排卵誘発剤(HMG/FSH)の注射を開始し、1番大きな卵胞が12〜14mmに成長したらアンタゴニストの注射を開始します。アンタゴニストの注射は1周期に3〜5本使用します。
アンタゴニスト法のスケジュール
自然周期
卵巣刺激で卵胞の発育が少ない場合や胚の質が悪い場合に行います。卵巣刺激などを行わず、自然の卵胞発育に合わせて採卵します。
クロミッド周期
自然周期の場合でも、発育卵胞数を増やし、排卵を抑制する目的でクロミッドやアンタゴニストの注射の使用が有効な場合があります。
月経3日目よりクロミッドもしくはセキソビットを5〜7日服用します。場合によっては数日間、排卵誘発剤(HMG/FSH)の注射を併用することがあります。
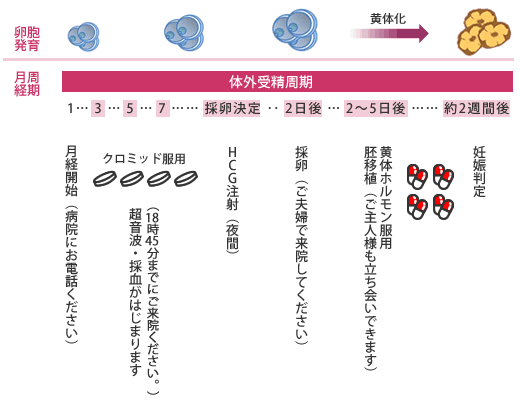
卵胞が発育したらhCG(排卵を起こす薬)の注射を行います。hCG投与後38〜40時間で排卵が起こります(夜間の注射になります)。
クロミッド周期のスケジュール
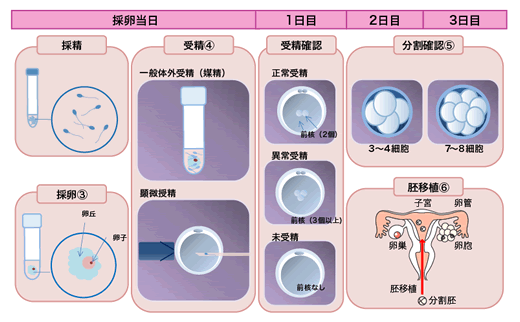
3.採卵
卵子を体外に取り出す方法を採卵といいます。採卵は採卵室にて基本的に静脈麻酔下で行いますが、卵胞数が少ない場合や、過去の既往歴で静脈麻酔が使用できない場合には坐薬のみで行う場合もあります。
経膣式超音波で卵巣内の卵胞を確認しながら、膣より針で卵胞を穿刺し、卵胞液とともに卵子を吸引して取りだします。
採卵は15〜20分で終了します。その後、数時間ベッド(リカバリールーム)で休んでから帰宅して頂きます。
4.受精
採卵で卵子が確認できましたら、ご主人様に採精して頂きます。
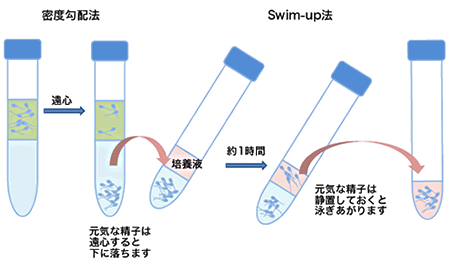
採卵日当日に来院できない場合にはご自宅で採精してご持参いただくか、あらかじめ凍結保存して頂くことも可能ですのでご相談ください。採精して頂いた精子は密度勾配法とswim-up法(スイムアップ法)を用いて元気の良い精子のみを回収します。
採卵日の午後に精子と卵子を受精させます。受精には大きくわけて2つの方法があります。
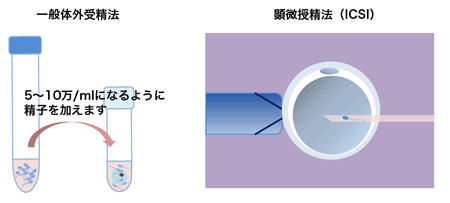
一般体外受精法
一般体外受精法では、体外に取り出した精子と卵子をスピッツのなかで受精させます。
卵子の入ったスピッツに5〜10万/mlの濃度になるように精子を加えます。これを媒精といいます。
顕微授精法(ICSI)
精液の状態が悪い場合には顕微授精(ICSI)を行います。
顕微授精は細いガラス管に精子を1個吸い、卵子の細胞質に直接入れる方法です。
卵子には成熟卵子と未熟卵子があり、受精できるのは成熟卵子のみです。

媒精もしくは顕微授精の翌日に受精確認を行います。観察した時に前核が2つ見えるのが正常な受精です。1つは女性由来、1つは男性由来です。3個以上前核が確認できた場合には異常受精(染色体異常)になりますので分割が確認できた場合でも移植することはできません。

5.分割
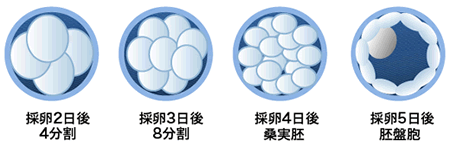
受精確認の翌日(採卵2日後)には分割を始めます。
採卵2日目には4分割、3日目には8分割(初期胚)、4日目に桑実胚、5日目に胚盤胞に進んでいくのが理想的な分割速度です。
6.胚移植
分割が進んだ胚をカテーテルで子宮の中にもどす方法を胚移植といい、胚質の良いものから移植します。移植する胚数は過去の治療歴や奥様の年齢を考慮して1〜2個移植します。日本産婦人科学会の規定により奥様の年齢や、過去の体外受精実施回数によっては1個しか移植できない場合がありますのでご了承ください。
移植は10〜15分くらいで終わりほとんど痛みを伴うことはありません。
移植後はリカバリールムでゆっくり休んでから帰宅していただきます。
7.黄体補充
移植胚の着床を促すために、黄体ホルモンを補います。hCG注射、黄体ホルモンの筋肉注射や内服薬を使用します。
注射で黄体補充を行う場合には毎日の通院が必要となり大変なストレスになります。当クリニックの黄体補充は基本的に黄体ホルモンの内服薬で行いますので胚移植から妊娠判定までの間通院の必要がありません。
内服薬と注射による黄体補充で妊娠率に差はありません。
8.妊娠判定
胚移植の約2週間後に血液検査で妊娠判定を行います。



