不妊症の検査について
不妊治療では、根本となる原因を見つけることが一番の近道です。
当クリニックでは来院後、医師との問診で今の状況や過去の不妊治療についてお聞きし必要な検査を決め、検査のスケジュールをたてます。
他院で検査や治療を受けられたことのある方は、経済的・時間的な節約のためご持参いただき、医師に提出してください(1年以上経過している場合には再検査になることがありますのでご了承ください)。
検査は月経周期にあわせて行わなければいけないものもあり、一般的には1〜2ヶ月かかります。検査には時間がかかりますが焦らずゆったりとした気持ちで受けてください。
月経周期と検査スケジュール
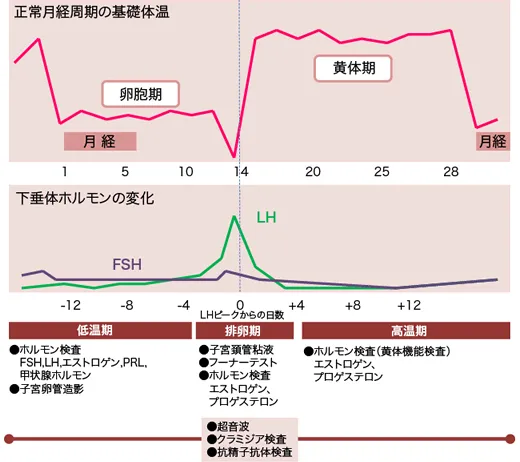
基礎体温
時期:毎日
わかること:排卵の有無・黄体機能
基礎体温は排卵や黄体機能を知る上で最も簡単でわかりやすい方法です。
月経初期には体温が低く(低温期)、排卵が起こったあと卵胞は黄体化し黄体ホルモンを分泌します。黄体ホルモンの分泌により基礎体温が0.2~0.4度上昇します(高温期)。
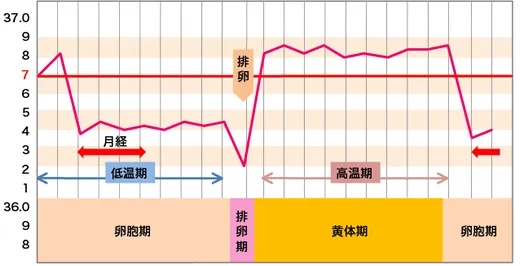
基礎体温より以下の可能性が考えられます。
- 1.低温期と高温期があまりかわらない。
- 排卵が無い、無排卵月経の可能性があります。
- 2.低温期が短く、高温期が長い。
- 卵子が未成熟の可能性があります。
卵巣機能が低下している可能性があります。
- 3.低温期が長く、高温期が短い(12日未満)。
- 黄体機能不全の可能性があります。
基礎体温の測り方
朝目覚めたら、体を動かす前に測りましょう。舌の下に体温計の水銀部分を入れ、口を閉じ正確に5分測定します。毎日必ず同じ時間でなくてもかまいませんが、ほぼ一定しているほうが正確な基礎体温を測ることができます。1日、2日測り忘れても気にせず続けましょう。
ホルモン検査
時期:月経2〜4日目、場合によって適宜測定
わかること:脳下垂体や卵巣機能・甲状腺機能
血液検査によりホルモンが正常に分泌されているかを調べます。ホルモンは月経周期により大きく変動しますので測定する時期によって左右されます。
脳下垂体ホルモン
- FSH(卵胞刺激ホルモン)
- 脳下垂体から分泌されるホルモンで、卵巣に作用し、卵胞を発育させるホルモンです。FSHを測定することで卵巣予備能(卵巣年齢)をチェックすることができます。高いほど卵巣機能が低下しており、反対に低いと視床下部もしくは下垂体の機能低下が疑われます。
- LH(黄体化ホルモン)
- 脳下垂体から分泌されるホルモンで、成熟した卵子を排卵させ、黄体を形成するホルモンです。排卵の約36時間前から上昇をはじめ排卵前に分泌のピーク(LHサージ)をむかえますので排卵時期の予測に利用されます。LHは血液だけでなく尿検査でも調べることができますのでご自宅で検査することが可能です。月経2〜4日目の測定でLHが高い場合には多嚢胞性卵巣症候群が、低い場合には視床下部もしくは下垂体機能の低下が疑われます。
- PRL(プロラクチン)
- 乳汁分泌ホルモンとも呼ばれ、分娩後に母乳を出すホルモンです。授乳期以外に高いと無排卵や黄体機能不全となり排卵障害、着床障害、流産の原因となります。日内変動が見られ、検査で異常が見つからない場合でも夜間、睡眠時にPRLの値が高くなることがあります(潜在性高プロラクチン血症)。この場合にはTRHテストという下垂体を刺激する検査を行います。また、一部内服薬(胃薬や安定剤など)の服用により上昇することがありますので服用中の方は医師に服用の旨伝えてください。
女性ホルモン
- エストロゲン(卵胞ホルモン)
- 卵巣から分泌されるホルモンで、卵胞の発育とともに上昇し、排卵期には頸管粘液を分泌させるホルモンです。月経初期(月経2〜4日)にエストロゲンが高すぎても低すぎても卵巣機能が低下している可能性があります。
- プロゲステロン(黄体ホルモン)
- プロゲステロンは排卵後に黄体化された卵胞から分泌され、子宮内膜を厚くし、体温を上昇させるホルモンです。黄体期にこのホルモンの分泌が少ないと黄体機能不全となり着床不全や流産の原因となります。
甲状腺ホルモン(T3,T4)
甲状腺機能は不妊症・不育症と密接に関係しています。甲状腺機能が低い場合(橋本病)はホルモンの分泌が悪く排卵障害や着床障害の原因となり、甲状腺機能が高い場合(バセドウ病)には着床障害や流産の原因になります。
卵巣予備能(卵巣年齢)を知るには…
卵巣予備能(卵巣年齢)を知るには、FSH、エストロゲンとAMH(抗ミューラー管ホルモン)の3種類のホルモンを測ることが有用です。AMHは卵巣予備能をチェックするもっとも有用なホルモンとされています。このホルモンの測定により、卵巣予備能を知るとともに排卵誘発時の発育卵胞数を予測することができます。ただ、このホルモンの測定には1ヶ月ほどかかることがありますのでなるべく早くに測定されることをお勧めします。
クラミジア検査
時期:なし
わかること:クラミジアへの感染
卵管性の不妊症になる原因の一つとしてクラミジア感染があります。性交渉により膣や子宮に侵入したクラミジアが卵管およびその周辺で増殖し炎症を起こすと卵管が閉塞・癒着し、卵子や精子が通過できず受精できないことや絨毛の機能が衰え、その結果受精卵の輸送機能が低下することで不妊症を引き起こすことがあります。卵管炎を引き起こす微生物には淋菌、大腸菌やクラミジアなどがありますが、特にクラミジア感染は症状が非常に軽く自覚症状を認めないことが多いため感染に気づかず、感染の長期化により不妊や子宮外妊娠の原因となることがあります。感染の有無は採血と頸管分泌物の検査で判定できます。頸管分泌物の検査は清潔な綿棒で採取するだけの簡単な検査です。
超音波検査
時期:適宜測定
わかること:子宮や卵巣の状態
超音波にはおなかの上から超音波をあてる経腹超音波と膣にプローベという器具を挿入して超音波をおこなう経膣超音波がありますが、不妊症の検査の場合には通常経膣超音波で検査します。この検査で子宮筋腫の有無や子宮内膜の状態、卵胞の成熟度を調べることができます。卵胞は徐々に成長しますが、卵胞のサイズを超音波で測定することでかなり的確に排卵を予測することができます。また、成熟しても卵子が排卵できない場合(黄体化未破裂卵胞)もありますが黄体期に超音波検査を実施することで判断することができます。
子宮卵管造影検査
時期:月経終了から月経10日の間
わかること:子宮の状態と卵管の通過性
卵管の異常は不妊原因で最も多いとされています(20〜30%)。子宮卵管造影は卵管の診断には大変有用な検査です。子宮卵管造影は子宮口からカテーテルを挿入し造影剤を子宮から卵管へながし、X線撮影をする検査です。この検査では、子宮卵管造影で卵管の狭窄や閉塞といった卵管の異常だけでなく子宮の形態、子宮粘膜下筋腫、子宮内膜ポリープなどもわかります。この検査の時期は、排卵後では排卵した卵子を押し流してしまうため、月経終了2〜5日に行います。また、検査により、卵管の通りが良くなり妊娠しやすくなるため、治療的診断ができます。
通気・通水検査
時期:月経終了から月経10日の間
わかること:卵管の通過性
子宮卵管造影とはことなり、X線を使用しない簡単な検査ですが、正確性に欠ける(狭窄している部位の特定はできません)ため、検査よりむしろ治療に使用されます。通気検査では二酸化酸素を、通水検査では生理食塩水を一定の圧力で注入します。軽度の卵管狭窄であればこの検査で改善されることがあります。
子宮鏡検査
時期:月経終了から月経10日の間
わかること:子宮内腔の状態
子宮内部に子宮鏡を挿入し、内部の様子を観察します。子宮ポリープ、粘膜下筋腫、子宮奇形、子宮内の炎症や癒着などがわかります。小さなポリープならこの検査時に取り除くことができます。
腹腔鏡検査
時期:なし
わかること: 子宮、卵巣およびその周辺の状態
おへその下にファイバースコープを入れて検査します。子宮、卵管、卵巣およびその周辺の炎症や癒着および子宮内膜症などの検査に使用されます。全身麻酔で行うため、当クリニックではお受けできませんので検査が必要な場合には提携病院を御紹介致します。
MRI検査
時期:なし
わかること:子宮、卵巣およびその周辺の状態
MRI検査は狭い装置の中に入って30〜40分位画像を撮影する検査です。超音波検査などで重度の子宮筋腫、子宮腺筋症、子宮内膜症やチョコレート嚢腫が疑われる場合にはMRI検査を受けて頂くことがあります。大きな装置を必要としますので検査が必要な場合には提携病院を御紹介致します。
頸管粘液検査
時期:排卵期
わかること:頸管粘液の分泌
頸管粘液は普段子宮内部に細菌が進入するのを防ぐ役割をしていますが、排卵期には精子が通りやすくするために粘液の量が増え、粘りが強く透明になります。頸管粘液はエストロゲンの作用によるものなのでエストロゲンが正常に分泌されているかの検査にもなります。検査では、頸管粘液を注射器で吸って乾燥させた後顕微鏡で観察します。排卵期には顕微鏡でみるとシダのように見えるため、シダ状結晶とよばれます。
フーナー検査
時期:排卵期
わかること: 頸管内の精子の様子
膣内に射精された精子は頸管粘液の中を通りぬけて子宮の中に泳いでいきます。頸管粘液と精子の相性が悪いと、粘液内で精子が動けなくなってしまいます。これを調べるのがフーナー検査です。フーナー検査では、排卵期に夫婦生活をもっていただき、9〜24時間以内に来院して頂きます。来院後、頸管粘液を顕微鏡で確認し、精子の状態を観察します。精子の動きが弱い、もしくは止まっている場合には治療のステップアップ(人工授精)をお勧めします。また、検査の結果が悪い場合、抗精子抗体の存在が疑われます。この場合には次の抗精子抗体検査を行います。
抗精子抗体検査
時期:なし
わかること: 精子に対する抗体を産生しているかどうか
この検査は血液検査でわかります。一般的に体の中に異物が入ると排除しようとする機能が働くため、抗体が産生されます。女性の体にとって精子は「外部からの侵入者」ですが通常なら抗体は産生されませんがまれに精子に対して抗体が産生されることがあります(抗精子抗体)。抗精子抗体が産生されると精子の運動能力や受精能力が弱くなってしまいます。この結果妊娠が難しくなります。
精液検査
時期:なし
わかること: 精子の濃度や運動能力
不妊の原因は男女共に1:1といわれているため、男性の検査も重要です。検査は3〜5日の禁欲後、用手法にて精液を採取します。採精後30分ほどで液化しますので、その後精液量、精子数、運動率、奇形率などを調べます。精液の状態はストレスなどで非常に変動しやすいものですので2〜3回の検査をお勧めします。
- 精子数が少ない場合
- 精液1mL内に存在する精子数。2000万以下なら乏精子症、精子が全くいない場合は無精子症と診断されます。
- 精子の運動率が悪い場合
- 運動率の悪い精子がどれくらいいるかを調べます。運動している精子が全体の50%未満の場合、精子無力症と診断されます。
- 精子の奇形が多い場合
- 奇形の精子がどれくらいいるかを調べます。正常形態精子が全体の15%未満なら、奇形精子症と診断されます。
- 白血球が多い場合
- 精液1mLに含まれる白血球数を調べます。100万個以上なら膿精子症と診断されます。



